Latest Blogs
मंकीपॉक्स (एमपॉक्स): लक्षण, कारण, उपचार, फैलाव और रोकथाम
मंकीपॉक्स या Mpox क्या है? मंकीपॉक्स, जिसे अक्सर Mpox के नाम से जाना जाता है, एक दुर्लभ वायरस-जनित बीमारी है जो स्मॉलपॉक्स से बहुत मिलती-जुलती है। यह उसी जीनस का हिस्सा है जिसमें अधिक प्रसिद्ध ऑर्थोपॉक्सवायरस शामिल है, जो स्मॉलपॉक्स का कारण भी बनता है। हालांकि, मंकीपॉक्स स्मॉलपॉक्स से कम गंभीर है। मंकीपॉक्स, जो कभी एक अपेक्षाकृत अनजान बीमारी थी, हाल ही में अपनी बढ़ती घटनाओं के कारण वैश्विक ध्यान में आया है। खुद और अपने समुदायों की रक्षा के लिए इस वायरस को समझना महत्वपूर्ण है। जबकि यह सबसे अधिक बार अफ्रीका में देखा जाता है, इसे दुनिया के अन्य हिस्सों में भी पाया गया है। यह एक असामान्य वायरस-प्रेरित बीमारी है, जो एक ऐसे दाने का कारण बनती है जिसे ठीक होने में सप्ताह लग सकते हैं और फ्लू जैसे लक्षण जैसे बुखार और ठंड लगना भी होते हैं। Mpox आमतौर पर अपने आप ठीक हो जाता है, भले ही इसका कोई विशिष्ट उपचार न हो। मंकीपॉक्स और स्मॉलपॉक्स में क्या अंतर है? हालांकि मंकीपॉक्स और स्मॉलपॉक्स दोनों एक ही वायरस के कारण होते हैं, लेकिन वे अलग-अलग बीमारियां हैं। स्मॉलपॉक्स एक अधिक गंभीर बीमारी है जिसे 1980 में दुनिया भर से मिटा दिया गया था। दूसरी ओर, मंकीपॉक्स कम गंभीर है लेकिन फिर भी यह गंभीर बीमारी का कारण बनता है। मंकीपॉक्स या Mpox कैसे फैलता है? मंकीपॉक्स मुख्य रूप से संक्रमित व्यक्ति, उनके दाने, शरीर के तरल पदार्थ या श्वसन की बूंदों के साथ निकट संपर्क के माध्यम से फैलता है। Mpox वायरस एक व्यक्ति से दूसरे व्यक्ति में निम्नलिखित तरीकों से फैल सकता है: Mpox रोगी के शरीर के स्राव, दाने या पपड़ी के साथ सीधा संपर्क संक्रमित व्यक्ति की श्वसन बूंदों के साथ निकट संपर्क कपड़े, बिस्तर, कंबल या अन्य वस्तुएं जो प्रभावित व्यक्ति के शरीर के तरल पदार्थ या दाने के संपर्क में आई हों Mpox वायरस एक संक्रमित गर्भवती महिला से उसके बच्चे में फैल सकता है जानवर Mpox वायरस को मनुष्यों में फैला सकते हैं Mpox या मंकीपॉक्स के क्या लक्षण और संकेत होते हैं? लक्षण आमतौर पर संपर्क के 3-21 दिनों के भीतर दिखाई देते हैं। इनमें बुखार, सिरदर्द, मांसपेशियों में दर्द, सूजे हुए लिम्फ नोड्स, ठंड लगना और थकान शामिल हैं। अक्सर दाने विकसित होते हैं, जो चपटे घावों के रूप में शुरू होकर उभरे हुए उभार, छाले और फिर पपड़ी में बदल जाते हैं। मंकीपॉक्स के लिए इनक्यूबेशन अवधि आमतौर पर 6-13 दिन होती है, लेकिन 5 से 21 दिनों तक हो सकती है। मंकीपॉक्स या Mpox की जटिलताएं क्या हैं? हालांकि अधिकांश लोग Mpox से बिना किसी जटिलता के ठीक हो जाते हैं, फिर भी कुछ व्यक्तियों को निम्नलिखित जटिलताओं का अनुभव हो सकती हैं: त्वचा और कोमल ऊतकों के द्वितीयक बैक्टीरियल संक्रमण एन्सेफलाइटिस (मस्तिष्क की सूजन) निमोनिया (फेफड़ों का संक्रमण) सेप्सिस (संक्रमण के प्रति शरीर की प्रतिक्रिया के कारण होने वाली जानलेवा जटिलता) कॉर्निया संक्रमण (कॉर्निया का संक्रमण जो दृष्टि हानि का कारण बन सकता है) दृष्टि हानि (गंभीर मामलों में) मायोकार्डिटिस (हृदय की मांसपेशियों की सूजन) पेरिकार्डिटिस (हृदय के चारों ओर की परत की सूजन) जोखिम कारक और रोकथाम मंकीपॉक्स किसी को भी हो सकता है, लेकिन कुछ व्यक्तियों में इसका जोखिम अधिक होता है, जिनमें कमजोर प्रतिरक्षा प्रणाली वाले लोग, गर्भवती महिलाएं और नवजात शिशु शामिल हैं। मंकीपॉक्स के प्रसार को रोकने के लिए, अच्छी स्वच्छता का अभ्यास करना, संक्रमित व्यक्तियों के साथ निकट संपर्क से बचना और योग्य होने पर टीका लगवाना महत्वपूर्ण है। स्मॉलपॉक्स के खिलाफ टीकाकरण भी मंकीपॉक्स के खिलाफ कुछ सुरक्षा प्रदान कर सकता है। मंकीपॉक्स या Mpox का निदान कैसे किया जाता है? एमपॉक्स संक्रमण की पुष्टि करने और संक्रमण की व्यापकता स्थापित करने के लिए प्रयोगशाला-आधारित निदान तकनीकें आवश्यक हैं। जबकि अप्रत्यक्ष परीक्षण रोगी की प्रतिरक्षा प्रतिक्रिया को दर्शाते हैं, प्रत्यक्ष परीक्षण वायरस के DNA अनुक्रमों को निर्धारित करने के लिए न्यूक्लिक एसिड एम्प्लीफिकेशन परीक्षण (NAATs) का उपयोग करते हैं। प्रभावी उपचार और रोकथाम के लिए प्रारंभिक निदान महत्वपूर्ण है। मंकीपॉक्स वायरस का पता लगाने के लिए कई परीक्षण उपलब्ध हैं, जिनमें शामिल हैं: PCR (पॉलीमरेज चेन रिएक्शन): यह परीक्षण वायरस के जेनेटिक मटेरियल का पता लगाता है। ब्लड टेस्ट: ये वायरस के प्रति एंटीबॉडी की जांच कर सकते हैं, जो पिछले संक्रमण को दर्शाते हैं। इमेजिंग परीक्षण: कुछ मामलों में, त्वचा के घावों की जांच के लिए इमेजिंग परीक्षणों का उपयोग किया जा सकता है। मंकीपॉक्स या Mpox के प्रसार को कैसे रोकें? Mpox वायरस के प्रसार या स्वस्थ व्यक्तियों को संक्रमित करने से रोकने के लिए निम्नलिखित एहतियाती उपायों का पालन करें: उन लोगों के साथ निकट संपर्क से बचें जिन्हें Mpox जैसा दाने हो। किसी संक्रमित व्यक्ति या जानवर द्वारा उपयोग की गई वस्तुओं, जैसे कि कंबल, बिस्तर, और कपड़ों को छूने से बचें। Mpox से प्रभावित व्यक्तियों को स्वस्थ लोगों से अलग रखें। संक्रमित व्यक्ति या जानवर के संपर्क में आने के बाद साबुन और पानी से अपने हाथों को अच्छी तरह धोएं। ऐसे जानवरों से दूर रहें जो संक्रमित हो सकते हैं। Mpox के खिलाफ टीकाकरण कराएं। निष्कर्ष खुद को और दूसरों को सुरक्षित रखने के लिए मंकीपॉक्स को समझना महत्वपूर्ण है। वायरस, इसके लक्षणों और इसके फैलने के तरीके के बारे में जानकर आप संक्रमण को रोकने के लिए कदम उठा सकते हैं। मंकीपॉक्स से संबंधित किसी भी चिंता या लक्षण के लिए हमेशा किसी स्वास्थ्य पेशेवर से सलाह लें।
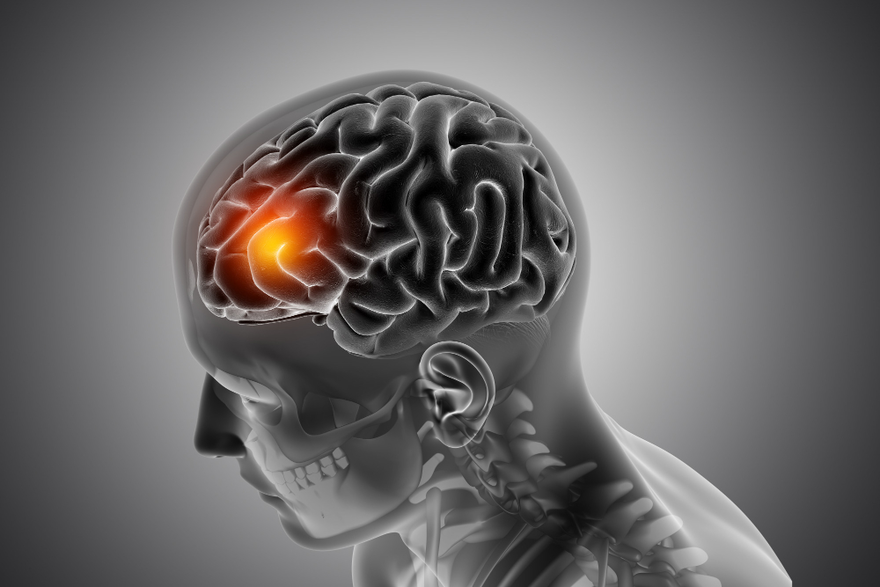
ब्रेन ट्यूमर: लक्षण, प्रकार, कारण और उपचार
क्या आप ब्रेन ट्यूमर के लक्षणों को लेकर चिंतित हैं? क्या आप जानते हैं कि इसका कारण क्या है और इसका इलाज कैसे किया जा सकता है? अगर नहीं, तो चिंता न करें! इस ब्लॉग पोस्ट में, हम आपको ट्यूमर के बारे में सब कुछ बताएंगे। विभिन्न प्रकार के ब्रेन ट्यूमर को समझने से लेकर उनके सामान्य लक्षणों की पहचान करने और उपलब्ध विभिन्न उपचार विकल्पों के बारे में जानने तक, आपको यहां सब कुछ मिलेगा। तो, चाहे यह जानकारी आपके लिए हो, किसी प्रियजन के लिए हो, या सिर्फ़ जिज्ञासा के लिए हो, पढ़ते रहें और इस जटिल बीमारी के बारे में सब कुछ जानें जो दुनिया भर में कई लोगों को प्रभावित कर रही हैं। ब्रेन ट्यूमर क्या है? ब्रेन ट्यूमर को इंट्राक्रेनियल ट्यूमर के नाम से भी जाना जाता है। ये मस्तिष्क में असामान्य कोशिकाओं के समूह या वृद्धि का परिणाम होते हैं। इंट्राक्रैनील ट्यूमर सौम्य (गैर-कैंसरयुक्त) या घातक (कैंसरयुक्त) हो सकते हैं। ट्यूमर कई प्रकार के होते हैं। इन्हें मस्तिष्क में उनके स्थान और कोशिका के प्रकार के आधार पर वर्गीकृत किया जाता है। ब्रेन ट्यूमर के प्रकार इंट्राक्रेनियल ट्यूमर के कई प्रकार होते हैं। प्रत्येक को शामिल कोशिका के प्रकार के आधार पर वर्गीकृत किया जाता है। इंट्राक्रेनियल ट्यूमर के सबसे सामान्य प्रकार हैं: एस्ट्रोसाइटोमा: ये ट्यूमर एस्ट्रोसाइट्स नामक स्टार के आकार की ग्लियल कोशिकाओं से उत्पन्न होते हैं। एस्ट्रोसाइटोमा सौम्य (गैर-कैंसरयुक्त) या घातक (कैंसरयुक्त) हो सकते हैं। मेनिंजियोमा: ये ट्यूमर मस्तिष्क और रीढ़ की हड्डी को ढकने वाले पतले ऊतकों (मेनिंजीज) में विकसित होते हैं। मेनिंगियोमा आमतौर पर सौम्य होते हैं, लेकिन कभी-कभी ये कैंसरयुक्त भी हो सकते हैं। पिट्यूटरी एडेनोमा: ये ट्यूमर पिट्यूटरी ग्रंथि से उत्पन्न होते हैं, जो मस्तिष्क के आधार पर स्थित एक छोटी ग्रंथि होती है और हार्मोन उत्पादन को नियंत्रित करती है। पिट्यूटरी एडेनोमा सौम्य या घातक हो सकते हैं। क्रानियोफैरिंजियोमा: ये ट्यूमर पिट्यूटरी ग्रंथि के पास विकसित होते हैं। ये उसकी कार्यक्षमता को प्रभावित कर सकते हैं। क्रानियोफैरिंजियोमा आमतौर पर सौम्य होते हैं, लेकिन कभी-कभी ये कैंसरयुक्त भी हो सकते हैं। ब्रेन ट्यूमर के लक्षण ब्रेन ट्यूमर के कई अलग-अलग लक्षण होते हैं। ये ट्यूमर के आकार, स्थान और प्रकार पर निर्भर करते हैं। कुछ सामान्य लक्षणों में शामिल हैं: सिरदर्द: यह ब्रेन ट्यूमर का सबसे सामान्य लक्षण है। सिरदर्द को अक्सर सुस्त और लगातार बताया जाता है। खांसी या तनाव होने पर ये और भी खराब हो जाते हैं। ये अक्सर सुबह के समय अधिक होते हैं और दिन के साथ-साथ ठीक हो जाते हैं। दौरे: दौरे मस्तिष्क में असामान्य विद्युत गतिविधि के कारण होते हैं। ये हल्के से लेकर गंभीर तक हो सकते हैं। गंभीर दौरे से चेतना का नुकसान और झटके आ सकते हैं। मतली और उल्टी: मतली और उल्टी इंट्राक्रेनियल ट्यूमर के सामान्य लक्षण होते हैं, खासकर अगर ट्यूमर उस मस्तिष्क के क्षेत्र में हो जो इन कार्यों को नियंत्रित करता है। थकान: ट्यूमर के कारण मस्तिष्क पर दबाव बढ़ने से थकान हो सकती है, जो कि एक आम लक्षण है। दृष्टि में बदलाव: दृष्टि में बदलाव ट्यूमर के ऑप्टिक न्यूरिटिस पर दबाव डालने या आंख में रक्तस्राव करने के कारण हो सकते हैं। डबल विजन, धुंधली दृष्टि, या पेरिफेरल विजन लॉस, ये सभी ट्यूमर के संकेत हो सकते हैं। ब्रेन ट्यूमर के कारण ब्रेन ट्यूमर के कई संभावित कारण हो सकते हैं, हालांकि अक्सर सटीक कारण अज्ञात होता है। संभावित कारणों में शामिल हैं: आनुवंशिक कारक रेडिएशन एक्सपोजर कुछ वायरस और रसायन शरीर के किसी अन्य हिस्से में पहले से मौजूद कैंसर ट्यूमर असामान्य कोशिका वृद्धि के कारण भी हो सकते हैं जो कैंसरयुक्त (सौम्य) नहीं होते हैं। ये ट्यूमर आमतौर पर मस्तिष्क या शरीर के अन्य भागों में नहीं फैलते हैं। इनका अक्सर सफलतापूर्वक इलाज किया जा सकता है। हालांकि, अगर ये बड़े हो जाते हैं और महत्वपूर्ण मस्तिष्क संरचनाओं पर दबाव डालते हैं तो ये गंभीर हो सकते हैं। अधिकांश मामलों में, ट्यूमर का सटीक कारण अज्ञात है। हालांकि, अनुसंधान द्वारा कई जोखिम कारकों की पहचान की है जो उनके विकास में भूमिका निभा सकते हैं। ब्रेन ट्यूमर का निदान इंट्राक्रेनियल ट्यूमर के कई प्रकार होते हैं। इसलिए निदान प्रक्रिया ट्यूमर के प्रकार पर निर्भर करेगी। सामान्य तौर पर, इस प्रक्रिया में शारीरिक परीक्षण, इमेजिंग टेस्ट और कभी-कभी बायोप्सी शामिल होगी। शारीरिक परीक्षण से डॉक्टर को उन अन्य स्थितियों को खारिज करने में मदद मिलेगी जो लक्षणों का कारण हो सकती हैं। इमेजिंग टेस्ट, जैसे कि MRI या सीटी स्कैन, का उपयोग मस्तिष्क की विस्तृत चित्र प्राप्त करने और यह देखने के लिए किया जाएगा कि कोई मास या ट्यूमर मौजूद है या नहीं। कभी-कभी निदान की पुष्टि करने के लिए बायोप्सी की आवश्यकता हो सकती है। इसमें परीक्षण के लिए ट्यूमर से ऊतक का एक छोटा सा नमूना लेना शामिल है। ब्रेन ट्यूमर का इलाज ब्रेन ट्यूमर का उपचार ट्यूमर के प्रकार, स्थान और फैलाव पर निर्भर करता है। ट्यूमर के लिए तीन मुख्य प्रकार के उपचार हैं: सर्जरी, रेडिएशन थेरेपी और कीमोथेरेपी। सर्जरी ब्रेन ट्यूमर के इलाज का सबसे सामान्य तरीका है। सर्जरी का लक्ष्य स्वस्थ ऊतकों को नुकसान पहुंचाए बिना जितना संभव हो सके ट्यूमर को हटाना। ट्यूमर के स्थान और आकार के आधार पर सर्जरी अलग-अलग तरीकों से की जा सकती है। रेडिएशन थेरेपी कैंसर कोशिकाओं को मारने या उनकी वृद्धि को रोकने के लिए उच्च-ऊर्जा किरणों का उपयोग करती है। इसका उपयोग अकेले या सर्जरी या कीमोथेरेपी के साथ किया जा सकता है। कीमोथेरेपी दवाओं का उपयोग करके कैंसर कोशिकाओं को मारने या उनके विकास को रोकने के लिए की जाती है। कीमोथेरेपी को अंतःशिरा या मौखिक रूप से गोली के रूप में दिया जा सकता है। इसका उपयोग अक्सर सर्जरी या विकिरण चिकित्सा जैसे अन्य उपचारों के संयोजन में किया जाता है। ब्रेन ट्यूमर की संभावना ब्रेन ट्यूमर का पूर्वानुमान कई कारकों पर निर्भर करता है। इनमें ट्यूमर का प्रकार और स्थान, तथा मरीज की आयु और सामान्य स्वास्थ्य शामिल हैं। सर्जरी, रेडिएशन थेरेपी और कीमोथेरेपी जैसे उपचार विकल्प भी पूर्वानुमान को प्रभावित कर सकते हैं। मेनिंजियोमा और पिट्यूटरी एडेनोमा जैसे कुछ प्रकार के ट्यूमर का पूर्वानुमान बहुत बेहतर होता है, जिसमें पांच साल की जीवित रहने की दर 80 से 95 प्रतिशत तक होती है। निष्कर्ष ब्रेन ट्यूमर एक गंभीर चिकित्सा स्थिति है, जो शारीरिक और मानसिक स्वास्थ्य दोनों को प्रभावित कर सकते हैं। ट्यूमर के कारणों, लक्षणों और उपचार को जानना महत्वपूर्ण है ताकि किसी भी संभावित समस्या का जल्द पता लगाया जा सके। यह समझना भी महत्वपूर्ण है कि पोषण और व्यायाम जैसे जीवनशैली विकल्प ट्यूमर के विकास या प्रगति को कैसे प्रभावित कर सकते हैं, ताकि आप अपनी स्वास्थ्य देखभाल के बारे में सूचित निर्णय ले सकें। अगर आपको लगता है कि आपको ब्रेन ट्यूमर होने का खतरा है, तो तुरंत अपने डॉक्टर से बात करें। ट्यूमर से जुड़ी अपनी सभी डायग्नोस्टिक जरूरतों के लिए, आप मेट्रोपोलिस हेल्थकेयर पर भरोसा कर सकते हैं। मारे स्वास्थ्य देखभाल लैब्स का व्यापक नेटवर्क तेजी से और विश्वसनीय परीक्षण परिणाम सुनिश्चित करता है, वह भी सबसे अच्छी दरों पर। आज ही अपने निकटतम मेट्रोपोलिस हेल्थकेयर लैब में एक स्लॉट बुक करने के लिए हमसे संपर्क करें!
सर्वाइकल कैंसर: लक्षण, कारण, प्रकार और जांच
सर्वाइकल कैंसर एक प्रकार का कैंसर है जो गर्भाशय ग्रीवा (cervix) की कोशिकाओं में विकसित होता है, जो गर्भाशय को योनि से जोड़ता है। अधिकांश सर्वाइकल कैंसर ह्यूमन पेपिलोमावायरस (HPV) के विभिन्न प्रकारों के कारण होते हैं, जो एक यौन संचारित संक्रमण है। जब HPV शरीर में होता है, तो इम्यून सिस्टम आमतौर पर इसे नुकसान पहुंचाने रोक देता है। हालांकि, वायरस कुछ लोगों में कई सालों तक जीवित रह सकता है। इससे कुछ सर्वाइकल कोशिकाएं कैंसर कोशिकाओं में बदल सकती हैं। सर्वाइकल कैंसर की जांच महत्वपूर्ण है क्योंकि इससे बीमारी को जल्दी पकड़ा जा सकता है, इससे पहले कि वह खतरनाक बन जाए। सर्वाइकल कैंसर के लक्षण सर्वाइकल कैंसर के लक्षणों में निम्नलिखित शामिल हो सकते हैं: यौन क्रिया के बाद, मासिक धर्म के दौरान या रजोनिवृत्ति (menopause) के बाद जननांग क्षेत्र से रक्तस्राव। पानी जैसा या खून से सना हुआ योनि स्राव, जो गाढ़ा और बदबूदार हो सकता है। पेल्विस (कूल्हों के आसपास) में असुविधा या यौन संबंध के दौरान दर्द। सर्वाइकल कैंसर के कारण HPV के कुछ प्रकारों से होने वाला दीर्घकालिक संक्रमण सर्वाइकल कैंसर का मुख्य कारण है। HPV वायरस का एक समूह है जो पूरी दुनिया में बड़ी संख्या में पाया जाता है। HPV के 100 से अधिक विभिन्न प्रकार होते हैं, और इनमें से कम से कम 14 प्रकार कैंसर का कारण बनते हैं (जिन्हें उच्च जोखिम वाले प्रकार भी कहा जाता है)। कम से कम 70% सर्वाइकल कैंसर और पूर्व-कैंसर घाव (pre-cancerous lesions) HPV प्रकार 16 और 18 के कारण होते हैं। सर्वाइकल कैंसर के प्रकार सर्वाइकल कैंसर का उपचार और परिणाम बीमारी के विशेष उपप्रकार (subtype) पर निर्भर करता है। सर्वाइकल कैंसर से जुड़े सबसे सामान्य प्रकार निम्नलिखित हैं: स्क्वैमस सेल कार्सिनोमा (Squamous Cell Carcinoma): यह सर्वाइकल कैंसर का सबसे आम प्रकार है जो पतली, सपाट बाहरी सर्वाइकल कोशिकाओं में विकसित होता है और योनि तक फैलता है। एडेनोकार्सिनोमा (Adenocarcinoma): कैंसर का यह उपप्रकार सबसे पहले सर्वाइकल को लाइन करने वाली कॉलमनार ग्रंथि कोशिकाओं में विकसित होता है। सर्वाइकल कैंसर की स्क्रीनिंग सर्वाइकल कैंसर की स्क्रीनिंग में HPV टेस्ट या पाप स्मीयर (Pap Smear) या दोनों शामिल हो सकते हैं। सर्वाइकल कैंसर स्क्रीनिंग का लक्ष्य सर्वाइकल कोशिकाओं में कैंसर से पहले होने वाले बदलावों की पहचान करना है, ताकि उनका समय रहते इलाज किया जा सके और कैंसर को रोका जा सके। कभी-कभी नियमित स्क्रीनिंग के दौरान सर्वाइकल कैंसर का पता चल जाता है। जब सर्वाइकल कैंसर का पता जल्दी चल जाता है, तो सफल इलाज की संभावना अधिक होती है। सर्वाइकल कैंसर के लक्षण दिखाई देने तक, कैंसर फैल सकता है, जिससे इसका इलाज करना मुश्किल हो सकता है। सर्वाइकल कैंसर की स्क्रीनिंग में HPV टेस्ट या पैप स्मीयर (Pap Smear) या दोनों शामिल हो सकते हैं। पैप स्मीयर (Pap Smear): पैप स्मीयर, जिसे कभी-कभी पैप टेस्ट भी कहा जाता है, सर्वाइकल कैंसर की स्क्रीनिंग करने की एक प्रक्रिया है। इस प्रक्रिया में गर्भाशय ग्रीवा (cervix) से कोशिकाएं ली जाती हैं, जो योनि के शीर्ष पर गर्भाशय का पतला सिरा है।पैप स्मीयर का उपयोग करके सर्वाइकल कैंसर का जल्दी पता लगाने पर इसका उपचार दर अधिक होता है। पैप टेस्ट सर्वाइकल कोशिकाओं में होने वाले उन परिवर्तनों का भी पता लगा सकता है जो बाद में कैंसर में बदल सकते हैं। पैप स्मीयर से इन असामान्य कोशिकाओं का प्रारंभिक अवस्था में पता लगाया जा सकता है। इसलिए, हमने सर्वाइकल कैंसर को रोकने की दिशा में पहला कदम उठाया है। पैप स्मीयर आमतौर पर पैल्विक टेस्ट के साथ किया जाता है। HPV एक यौन संचारित संक्रमण है जो सर्वाइकल कैंसर का कारण बन सकता है, और पैप टेस्ट में 30 वर्ष से अधिक उम्र की महिलाओं के लिए HPV टेस्ट भी शामिल हो सकता है। कुछ मामलों में, पैप स्मीयर के विकल्प के रूप में HPV टेस्ट का उपयोग किया जा सकता है। HPV ब्लड टेस्ट: यह टेस्ट ह्यूमन पेपिलोमावायरस (HPV) की पहचान करने के लिए किया जाता है। स्मीयर के बजाय, यह टेस्ट कैंसर का पता लगाने के लिए रोगी के DNA की जांच करता है। HPV टेस्ट सर्वाइकल कैंसर की जांच करता है, लेकिन यह आपको यह नहीं बताता कि आपको कैंसर है या नहीं। इसके बजाय, यह जांचता है कि आपको HPV है या नहीं, जो सर्वाइकल कैंसर का कारण बनता है। HPV के कुछ प्रकार, जैसे कि 16 और 18, सर्वाइकल कैंसर के जोखिम को अधिक बढ़ा सकते हैं। LBC टेस्ट: लिक्विड-बेस्ड साइटोलॉजी (LBC) सर्वाइकल कैंसर जांच की एक विधि है, जिसमें कोशिकाओं को एक तरल पदार्थ में घोलकर जांच की जाती है। LBC + HPV टेस्टिंग पैप स्मीयर टेस्टिंग उच्च पहचान दर: HPV टेस्ट सेलुलर परिवर्तन के लिए जिम्मेदार HPV वायरस की पहचान के लिए किया जाता है।. पैप स्मीयर टेस्टिंग की तुलना में पहचान दर कम है। प्रीकैंसरस कोशिकाओं का पता लगाने के लिए अधिक संवेदनशील। प्रीकैंसरस कोशिकाओं के प्रति कम संवेदनशील। LBC + HPV टेस्टिंग की विशिष्टता पैप स्मीयर टेस्टिंग की तुलना में अधिक होती है। पैप स्मीयर टेस्टिंग की तुलना में कम विशिष्टता। HPV टेस्ट की नकारात्मक भविष्यवाणी मूल्य (negative predictive value) अधिक होती है। नकारात्मक भविष्यवाणी मूल्य कम होती है। फॉल्स-पॉजिटिव परिणाम कम आम होते हैं। फॉल्स-पॉजिटिव परिणाम अधिक आम होते हैं। HPV टेस्ट के परिणामों को समझना आसान होता है। HPV टेस्टिंग की तुलना में परिणामों को समझना अधिक कठिन होता है। LBC + HPV टेस्टिंग, पैप स्मीयर टेस्टिंग की तुलना में कम इनवेसिव होती है। पैप स्मीयर टेस्टिंग, LBC + HPV टेस्टिंग की तुलना में अधिक इनवेसिव होती है। LBC + HPV टेस्टिंग में पैप स्मीयर की तुलना में कम समय लगता है। पैप स्मीयर में LBC + HPV टेस्टिंग की तुलना में अधिक समय लगता है। LBC टेस्ट को थिनप्रेप (ThinPrep) भी कहा जाता है। इसे 2000 में खाद्य एवं औषधि प्रशासन (FDA) द्वारा मंजूरी दी गई थी और अब यह सर्वाइकल कैंसर की जांच के लिए मुख्य विधि है। LBC टेस्ट लो-ग्रेड सर्वाइकल परिवर्तनों और उच्च-जोखिम वाले HPV का पता लगा सकता है। यह टेस्ट पारंपरिक पैप स्मीयर की तुलना में अधिक विश्वसनीय है और इसमें फॉल्स-पॉजिटिव परिणाम आने की संभावना कम है। हालांकि, इसका उपयोग सीमित है और केवल सर्वाइकल कैंसर स्क्रीनिंग के लिए किया जा सकता है। हालांकि, पारंपरिक पैप स्मीयर टेस्ट केवल सर्वाइकल कैंसर के लिए स्क्रीनिंग कर सकता है; यह HPV या सर्वाइकल में छोटे बदलावों का पता नहीं लगा सकता है। इस कारण से, LBC सैंपल को भी HPV टेस्ट के लिए भेजा जाना चाहिए। PAP टेस्टिंग पर LBC के फायदे: सर्वाइकल कैंसर स्क्रीनिंग महत्वपूर्ण है क्योंकि यह निदान को उस अवस्था में सक्षम बनाता है जब इसे आसानी से ठीक किया जा सकता है। ह्यूमन पेपिलोमावायरस (HPV) टेस्ट और पैप स्मीयर जैसे सर्वाइकल कैंसर स्क्रीनिंग टेस्ट प्रारंभिक, उपचार योग्य चरण में सर्वाइकल कोशिकाओं में संभावित घातक परिवर्तनों का पता लगा सकते हैं। सर्वाइकल कैंसर की स्क्रीनिंग कब करवानी चाहिए? यू.एस. प्रिवेंटिव सर्विसेज टास्क फोर्स (USPSTF) और अमेरिकन कैंसर सोसाइटी (ACS) जैसे कई समूह सर्वाइकल स्क्रीनिंग के बारे में सुझाव देते हैं। सर्वाइकल कैंसर की जांच के लिए आपको कितनी बार और कौन से टेस्ट करवाने चाहिए, यह आपकी उम्र और स्वास्थ्य इतिहास पर निर्भर करता है। चूँकि HPV टीकाकरण सभी उच्च जोखिम वाले HPV प्रकारों के संक्रमण से सुरक्षा नहीं करता है, इसलिए जिन लोगों को टीका लगाया गया है और जिनके पास सर्विक्स है, उन्हें सर्वाइकल कैंसर की जांच के लिए दिशा-निर्देशों का पालन करना चाहिए। 21-29 वर्ष की महिलाएं: USPSTF का कहना है कि इस आयु वर्ग की महिलाओं को 21 वर्ष की आयु में पैप टेस्ट करवाना शुरू कर देना चाहिए और उसके बाद हर तीन साल में एक बार पैप परीक्षण करवाना चाहिए। 21 वर्ष की आयु से पहले पैप टेस्ट की आवश्यकता नहीं है, चाहे उनकी यौन गतिविधि कुछ भी हो। 30-65 वर्ष की महिलाएं: USPSTF के अनुसार, इस आयु वर्ग की महिलाओं को निम्नलिखित में से किसी एक तरीके से सर्वाइकल कैंसर स्क्रीनिंग करवानी चाहिए: हर पाँच साल में HPV टेस्ट करवाएं। हर पाँच साल में HPV और पैप टेस्ट दोनों करवाएं। हर तीन साल में पैप स्मीयर करवाएं। 65 वर्ष से अधिक की महिलाएं: यदि आप इस आयु वर्ग में आती हैं, तो अपने डॉक्टर से परामर्श करके पता करें कि क्या आपको अभी भी स्क्रीनिंग की आवश्यकता है। यदि आप नियमित रूप से जांच करवाती रही हैं और परिणाम हमेशा सामान्य रहे हैं, तो आपका डॉक्टर आपको बता सकता है कि आप जांच बंद कर सकती हैं। लेकिन 65 वर्ष से अधिक आयु के लोगों को स्क्रीनिंग की आवश्यकता हो सकती है यदि उनके पिछले परीक्षण परिणाम असामान्य थे या यदि उन्होंने नियमित रूप से जांच नहीं करवाई है। निष्कर्ष सर्वाइकल कैंसर स्क्रीनिंग महत्वपूर्ण है क्योंकि इससे उस अवस्था में निदान संभव हो जाता है जब इसका आसानी से इलाज किया जा सकता है। ह्यूमन पेपिलोमावायरस टेस्ट और पैप स्मीयर जैसे सर्वाइकल कैंसर की स्क्रीनिंग टेस्ट सर्वाइकल कोशिकाओं में होने वाले परिवर्तनों का पता शुरुआती, उपचार योग्य अवस्था में लगा सकते हैं, जो बाद में घातक हो सकता है
ब्रोंकाइटिस: लक्षण, कारण, निदान और उपचार
ब्रोंकाइटिस क्या है? ब्रोंकाइटिस एक श्वसन रोग है जिसमें ब्रोन्कियल ट्यूब्स में सूजन होती है, जो फेफड़ों से हवा को अंदर और बाहर ले जाती हैं। यह सूजन ब्रोंची में अत्यधिक बलगम पैदा कर सकती है, जिससे लगातार खांसी और सांस लेने में कठिनाई होती है। ब्रोंकाइटिस के दो मुख्य प्रकार हैं: तीव्र ब्रोंकाइटिस और क्रोनिक ब्रोंकाइटिस। समय पर हस्तक्षेप और प्रभावी प्रबंधन के लिए ब्रोंकाइटिस के लक्षणों को जल्दी पहचानना महत्वपूर्ण है। अब,आइए जानें कि स्वास्थ्य पेशेवर ब्रोंकाइटिस का निदान कैसे करते हैं। ब्रोंकाइटिस के प्रकार क्या हैं? ब्रोंकाइटिस दो मुख्य रूपों में प्रकट होता है: तीव्र और क्रोनिक। तीव्र ब्रोंकाइटिस मुख्य रूप से फ्लू या सर्दी जैसे वायरल संक्रमणों से शुरू होता है। यह अचानक उत्पन्न होता है और लगातार खांसी, बलगम का उत्पादन, सीने में तकलीफ और श्वसन संबंधी चुनौतियों जैसे लक्षण लाता है। इसकी अवधि अपेक्षाकृत कम है, केवल कुछ सप्ताह तक चलती है, लेकिन इसके प्रबंधन के लिए इसे तुरंत पहचानना महत्वपूर्ण है। क्रोनिक ब्रोंकाइटिस तंबाकू के धुएं या पर्यावरण प्रदूषकों जैसे परेशानियों के लंबे समय तक संपर्क से संबंधित है। इसके लक्षण कम से कम दो लगातार वर्षों में तीन महीने तक बने रहते हैं। यह क्रोनिक ऑब्सट्रक्टिव पल्मोनरी डिजीज (COPD) का हिस्सा है, जो दीर्घकालिक राहत के लिए लक्षित हस्तक्षेपों के महत्व पर जोर देता है। ब्रोंकाइटिस किसे प्रभावित करता है? ब्रोंकाइटिस सभी उम्र के लोगों को प्रभावित कर सकता है, लेकिन यह कमजोर प्रतिरक्षा प्रणाली वाले लोगों, धूम्रपान करने वालों और नियमित रूप से पर्यावरण प्रदूषकों के संपर्क में रहने वाले लोगों में अधिक आम है। फ्लू के मौसम में इन लोगों को वायरल संक्रमण होने का भी खतरा होता है। इसलिए, ब्रोंकाइटिस को प्रभावी ढंग से रोकने और इलाज करने के लिए जोखिम कारकों के बारे में जागरूक होना महत्वपूर्ण है। ब्रोंकाइटिस मेरे शरीर को कैसे प्रभावित करता है? ब्रोंकाइटिस ब्रोन्कियल ट्यूब्स में सूजन का कारण बनता है, जो वायुमार्ग संकुचित हो जाते हैं और अत्यधिक बलगम उत्पादन होता है। इससे वायु प्रवाह को सीमित हो जाता है और खांसी, सांस की तकलीफ और सीने में तकलीफ जैसे लक्षण होते है। इसके अलावा, श्वसन प्रणाली तनावग्रस्त हो जाती है, जो कुल मिलाकर फेफड़ों के कार्य को प्रभावित करती है और श्वसन संकट का कारण बनती है। ब्रोंकाइटिस के लक्षण क्या हैं? ब्रोंकाइटिस में लगातार खांसी होती है, अक्सर बलगम उत्पादन के साथ। यदि आपको तीव्र ब्रोंकाइटिस है, तो आपको सर्दी के लक्षण हो सकते हैं जैसे मामूली सिरदर्द या शरीर में दर्द। हालांकि ये लक्षण आमतौर पर एक सप्ताह के भीतर ठीक हो जाते हैं, लेकिन आपको कई हफ्तों या उससे भी अधिक समय तक लगातार खांसी हो सकती है। अन्य लक्षण हो सकते हैं: सांस की कमी (डिस्पनिया) बुखार नाक बहना थकान (फटीग) ब्रोंकाइटिस के कारण क्या हैं? ब्रोंकाइटिस मुख्य रूप से वायरल संक्रमणों के कारण होता है, जो अक्सर फ्लू या सामान्य सर्दी के वायरस से उत्पन्न होते हैं। बैक्टीरियल संक्रमण, पर्यावरणीय जलन कारक जैसे तंबाकू का धुआं, वायु प्रदूषण, धूल, और अन्य अंतर्निहित स्वास्थ्य स्थितियां भी इसमें योगदान कर सकती हैं। वायरस: ब्रोंकाइटिस के कारण बनने वाले वायरस में इन्फ्लूएंजा (फ्लू), रेस्पिरेटरी सिंकाइटियल वायरस (RSV), एडेनोवायरस, राइनोवायरस (सामान्य सर्दी) और कोरोनावायरस शामिल हैं। बैक्टीरिया: ब्रोंकाइटिस के कारण बनने वाले बैक्टीरिया में बोर्डेटेला पर्टुसिस, माइकोप्लाज्मा निमोनिया, और क्लैमाइडिया निमोनिया शामिल हैं। प्रदूषण सिगरेट या मारिजुआना (गांजा) का धूम्रपान ब्रोंकाइटिस कैसे होता है? ब्रोंकाइटिस आमतौर पर वायरल या बैक्टीरियल संक्रमण के संपर्क में आने से होता है, जो अक्सर संक्रमित व्यक्तियों से निकलने वाली सांस की बूंदों के माध्यम से फैलता है। फ्लू या सामान्य सर्दी जैसे वायरस इसके आम कारण हैं। इसके अलावा, तंबाकू के धुएं, वायु प्रदूषकों या धूल जैसे उत्तेजक पदार्थों में सांस लेना भी इसका कारण हो सकता है। इसके अलावा, एक कमजोर प्रतिरक्षा प्रणाली, जो तनाव या बीमारी के दौरान आम है, संवेदनशीलता को बढ़ाती है। इस प्रकार, आपको ब्रोंकाइटिस हो जाता है और आपके वायुमार्ग में सूजन आ जाती है और बलगम भर जाता है। क्या ब्रोंकाइटिस संक्रामक है? ब्रोंकाइटिस संक्रामक हो सकता है, खासकर यदि यह वायरल या बैक्टीरियल संक्रमण के कारण होता है। वायरल ब्रोंकाइटिस अक्सर फ्लू या सामान्य सर्दी के वायरस से जुड़ा होता है और संक्रमित व्यक्ति के खांसने या छींकने पर श्वसन बूंदों के माध्यम से फैल सकता है। बैक्टीरियल ब्रोंकाइटिस भी संक्रामक हो सकता है। इसलिए, अगर आपको फ्लू होता है, तो संभावना है कि आप ब्रोंकाइटिस भी विकसित कर सकते हैं। ब्रोंकाइटिस का निदान कैसे किया जाता है? ब्रोंकाइटिस का निदान आमतौर पर मेडिकल हिस्ट्री, फिजिकल एग्जामिनेशन और डायग्नोस्टिक टेस्ट के माध्यम से किया जाता है। इन परीक्षणों में अन्य स्थितियों को खारिज करने के लिए चेस्ट एक्स-रे और लंग फंक्शन का मूल्यांकन करने के लिए पल्मोनरी फंक्शन टेस्ट (PFTs) शामिल हो सकते हैं।बलगम सैंपल का विश्लेषण और ब्लड टेस्ट यह निर्धारित करने में मदद करते हैं कि ब्रोंकाइटिस वायरल है या बैक्टीरियल, जिससे उचित ब्रोंकाइटिस उपचार रणनीतियों का मार्गदर्शन होता है। इस स्थिति के निदान के लिए कौन से परीक्षण किए जाएंगे? ब्रोंकाइटिस का निदान एक व्यापक और बहु-आयामी दृष्टिकोण शामिल करता है जो चिकित्सा इतिहास, एक गहन शारीरिक परीक्षा, और विशिष्ट नैदानिक परीक्षणों को जोड़ता है। चेस्ट एक्स-रे : सबसे आम निदान उपकरणों में से एक चेस्ट एक्स-रे है। छाती की विस्तृत छवियाँ प्रदान करके, एक्स-रे स्वास्थ्य पेशेवरों को निमोनिया जैसी अन्य संभावित श्वसन स्थितियों को खारिज करने में मदद करते हैं। यह फेफड़ों में सूजन या संक्रमण के लक्षण भी प्रकट कर सकता है, जिससे ब्रोंकाइटिस का निदान करने में मदद मिलती है। पल्मोनरी फंक्शन टेस्ट (PFTs): पल्मोनरी फंक्शन टेस्ट (PFTs) ब्रोंकाइटिस के लिए एक अन्य महत्वपूर्ण निदान उपाय हैं। ये टेस्ट फेफड़ों की कार्यक्षमता का आकलन करते हैं, जिसमें हवा के अंदर लेने और छोड़ने की मात्रा और गति को मापा जाता है।ब्रोंकाइटिस की गंभीरता का मूल्यांकन करके और किसी भी अंतर्निहित श्वसन समस्याओं की पहचान करके, PFTs उपचार योजना के लिए मूल्यवान अंतर्दृष्टि प्रदान करते हैं। स्पुटम कल्चर:स्पुटम सैंपल का विश्लेषण करने से ब्रोंकाइटिस के कारण की पहचान करने में मदद मिल सकती है, जिससे वायरल और बैक्टीरियल मूल के बीच अंतर किया जा सकता है। ब्लड टेस्ट: हालांकि ब्रोंकाइटिस का निदान करने के लिए कोई विशिष्ट ब्लड टेस्ट नहीं है, लेकिन कुछ टेस्ट जैसे कम्प्लीट ब्लड काउंट (CBC), सी-रिएक्टिव प्रोटीन (CRP), एरिथ्रोसाइट सेडिमेंटेशन रेट (ESR), और आर्टिरियल ब्लड गैस (ABG) संक्रमण के संकेतों की जांच के लिए सुझाए जा सकते हैं। ब्रोंकाइटिस का इलाज कैसे किया जाता है? ब्रोंकाइटिस को जल्दी ठीक करने के लिए बहुआयामी दृष्टिकोण की आवश्यकता होती है। वायरल ब्रोंकाइटिस के मामले में, लक्षणों को कम करने के लिए आराम, हाइड्रेशन और ओवर-द-काउंटर ब्रोंकाइटिस दवाओं की सिफारिश की जा सकती है, लेकिन बैक्टीरियल ब्रोंकाइटिस के लिए एंटीबायोटिक दवाओं की आवश्यकता हो सकती है। इनहेलर और ब्रोन्कोडायलेटर्स सांस लेने की कठिनाइयों को प्रबंधित करने में मदद कर सकते हैं। इसके अलावा, जीवनशैली में बदलाव, जैसे धूम्रपान छोड़ना और इरिटेंट पदार्थों से बचना, महत्वपूर्ण हैं। दूसरी ओर, गंभीर मामलों में अस्पताल में भर्ती होने की आवश्यकता हो सकती है। इसलिए, एक विशिष्ट ब्रोंकाइटिस उपचार योजना के लिए स्वास्थ्य सेवा प्रदाता के मार्गदर्शन का पालन करना आवश्यक है। ब्रोंकाइटिस के इलाज के लिए कौन सी दवाइयों का इस्तेमाल किया जाता है? ब्रोंकाइटिस के इलाज के लिए दवाओं का चयन अंतर्निहित कारण और प्रमुख लक्षणों पर निर्भर करता है। उदाहरण के लिए: एंटीवायरल दवाएं: यदि आपकी ब्रोंकाइटिस फ्लू के कारण हुई है, तो आपका स्वास्थ्य सेवा प्रदाता एंटीवायरल दवाएं लिख सकता है। लक्षण दिखने के तुरंत बाद ये दवाएं लेने से आपकी रिकवरी में तेजी आ सकती है। ब्रोन्कोडायलेटर्स: यदि आपको सांस लेने में कठिनाई हो रही है, तो आपका स्वास्थ्य सेवा प्रदाता एक ब्रोन्कोडायलेटर लिख सकता है, जो आपकी वायुमार्ग को खोलने में मदद करता है। एंटी-इंफ्लेमेटरी दवाएं: आपके डॉक्टर सूजन को कम करने में मदद के लिए कॉर्टिकोस्टेरॉइड्स और अन्य दवाएं भी लिख सकते हैं। कफ सप्रेसेंट: एक स्थायी खांसी से राहत पाने के लिए कई विकल्प उपलब्ध हैं, चाहे वह ओवर-द-काउंटर हो या प्रिस्क्राइबड कफ सप्रेसेंट दवा हो। राहत पाने के लिए आप कई तरह की दवाएं चुन सकते हैं, जिनमें आसानी से उपलब्ध ओवर-द-काउंटर कफ सप्रेसेंट दवाएं से लेकर स्वास्थ्य सेवा पेशेवरों द्वारा सुझाई गई ज्यादा प्रभावशाली प्रिस्क्रिप्शन दवाएं शामिल हैं। एंटीबायोटिक्स: यदि आपका ब्रोंकाइटिस बैक्टीरियल संक्रमण का संदेह है, तो आपको एंटीबायोटिक्स की संभावना हो सकती है, अन्यथा एंटीबायोटिक्स का उपयोग असंभव है। COPD/अस्थमा उपचार: यदि आपको COPD या अस्थमा है, तो आपका स्वास्थ्य सेवा प्रदाता क्रोनिक ब्रोंकाइटिस को प्रबंधित करने के लिए अतिरिक्त दवाएं या सांस लेने के उपचार लिख सकता है। क्या मुझे ब्रोंकाइटिस के लिए एंटीबायोटिक्स लेनी चाहिए? एंटीबायोटिक्स केवल तभी प्रभावी होती हैं जब ब्रोंकाइटिस का कारण बैक्टीरियल हो। हालांकि, अधिकांश मामले वायरल होते हैं और एंटीबायोटिक्स से कोई लाभ नहीं होता। लेकिन यदि लक्षण बने रहते हैं या बिगड़ते हैं, तो सटीक निदान के लिए स्वास्थ्य सेवा पेशेवर से परामर्श करें। अनावश्यक एंटीबायोटिक्स का उपयोग एंटीबायोटिक प्रतिरोध में योगदान कर सकता है और इसके साइड इफेक्ट हो सकते हैं। एंटीबायोटिक्स तभी प्रभावी होते हैं जब ब्रोंकाइटिस का कारण हो। हालांकि, ज़्यादातर मामले वायरल होते हैं और एंटीबायोटिक्स से कोई मदद नहीं मिलती। लेकिन अगर लक्षण बने रहते हैं या उनका निदान नहीं हो पाता है, तो निदान के लिए किसी स्वास्थ्य सेवा पेशेवर से सलाह लें। एंटीबायोटिक्स का ज्यादा इस्तेमाल एंटीबायोटिक प्रतिरोध में योगदान दे सकता है और इसके साइड इफेक्ट भी हो सकते हैं। ब्रोंकाइटिस के लक्षणों का प्रबंधन कैसे करें? ब्रोंकाइटिस से जुड़े लक्षणों को प्रभावी ढंग से प्रबंधित करने के लिए निम्नलिखित दिशानिर्देशों पर ध्यान देना आवश्यक है: उचित मात्रा में पानी पिएं पर्याप्त आराम करें खांसी की दवाइयों जैसे ओवर-द-काउंटर दवाओं का अनुशंसित खुराक के अनुसार उपयोग करें इसके अतिरिक्त, भाप लेना सांस लेने में कठिनाई को कम करने में मदद कर सकता है, और ह्यूमिडिफायर का उपयोग भी विचार किया जा सकता है। धुएं जैसे जानकारियों से दूर रहना सलाहकार है। यदि आपको तीव्र ब्रोंकाइटिस है तो आप कितने समय तक संक्रामक रहते हैं? हालांकि ब्रोंकाइटिस अपने आप में संक्रामक नहीं है, लेकिन यह निर्धारित करने के लिए कि यह संक्रामक है या नहीं, ब्रोंकाइटिस के कारणों को जानना महत्वपूर्ण है। यदि आपका ब्रोंकाइटिस वायरस के कारण होता है, तो आप कुछ दिनों से लेकर एक सप्ताह तक संक्रमण फैलाने के लिए अतिसंवेदनशील होते हैं। दूसरी ओर, यदि आपका ब्रोंकाइटिस बैक्टीरिया के कारण होता है, तो एंटीबायोटिक उपचार शुरू करने के 24 घंटों के भीतर संक्रामक अवधि समाप्त होना सामान्य है। इस बात पर जोर दिया जाना चाहिए कि ब्रोंकाइटिस के अन्य कारणों से संक्रमण का जोखिम नहीं होता है। मैं अपने ब्रोंकाइटिस के जोखिम को कैसे कम कर सकता हूँ? ब्रोंकाइटिस की संभावना को कम करने के लिए, वायरल संक्रमण और अन्य कारकों से बचना महत्वपूर्ण है जो फेफड़ों को परेशान कर सकते हैं। आपके जोखिम को कम करने के लिए यहां कुछ प्रभावी रणनीतियाँ दी गई हैं: हाथों की स्वच्छता: वायरस और बैक्टीरिया के संपर्क को कम करने के लिए नियमित रूप से हाथ धोएं। जानकारियों से बचें: तंबाकू के धुएं, वायु प्रदूषकों और अन्य श्वसन संबंधी परेशानियों से दूर रहें। टीकाकरण: वायरल संक्रमण को रोकने के लिए टीकाकरण, विशेष रूप से फ्लू शॉट, को अपडेट रखें। रेस्पिरेटरी एटकट: कीटाणुओं के प्रसार को रोकने के लिए टिशू या कोहनी में खांसें और छींकें। हेल्दी लाइफस्टाइल: संतुलित आहार, नियमित व्यायाम और पर्याप्त नींद के माध्यम से एक मजबूत प्रतिरक्षा प्रणाली बनाए रखें। निकट संपर्क से बचें: फैलने के जोखिम को कम करने के लिए श्वसन संबंधी लक्षणों वाले व्यक्तियों के साथ संपर्क सीमित करें। तत्काल चिकित्सा ध्यान: लगातार श्वसन संबंधी लक्षणों के लिए चिकित्सा सलाह लें, समय पर हस्तक्षेप और प्रभावी प्रबंधन सुनिश्चित करें। ब्रोंकाइटिस के लिए दृष्टिकोण क्या है? उचित देखभाल के साथ ब्रोंकाइटिस के लिए दृष्टिकोण आम तौर पर सकारात्मक है। तीव्र ब्रोंकाइटिस अक्सर कुछ हफ़्तों में ठीक हो जाता है, जबकि क्रोनिक ब्रोंकाइटिस के लिए निरंतर प्रबंधन की आवश्यकता हो सकती है। प्रारंभिक निदान और हस्तक्षेप बेहतर परिणामों में योगदान करते हैं। हालांकि , जटिलताएं उत्पन्न हो सकती हैं, खासकर अंतर्निहित स्वास्थ्य समस्याओं वाले व्यक्तियों में। इसलिए, निर्धारित ब्रोंकाइटिस उपचार का पालन करना, लाइफस्टाइल चेंजेस और लगातार लक्षणों के लिए चिकित्सा सहायता लेना समग्र रोगनिदान में सुधार करता है। ब्रोंकाइटिस की जटिलताएं यदि आप निम्नलिखित में से किसी का सामना कर रहे हैं तो ब्रोंकाइटिस बदतर हो सकता है: अस्थमा मधुमेह क्रोनिक ऑब्सट्रक्टिव पल्मोनरी डिजीज (COPD) या हार्ट फेलियर यदि आपके पास कोई चल रही स्थिति है, तो आपको अपने स्वास्थ्य सेवा प्रदाता को सूचित करना चाहिए। क्या ब्रोंकाइटिस अपने आप ठीक हो सकता है? हां, तीव्र ब्रोंकाइटिस, जो अक्सर वायरल संक्रमण के कारण होता है, विशिष्ट ब्रोंकाइटिस उपचार के बिना अपने आप ठीक हो सकता है। आराम, हाइड्रेशन और ओवर-द-काउंटर दवाएं लक्षणों को कम करने के लिए पर्याप्त हो सकती हैं। हालांकि, अगर लक्षण बने रहते हैं या बिगड़ जाते हैं या बैक्टीरिया के संक्रमण का संदेह होता है, तो चिकित्सा ध्यान देने की सलाह दी जाती है। क्रोनिक ब्रोंकाइटिस, जो अक्सर उत्तेजक पदार्थों के लंबे समय तक संपर्क से जुड़ा होता है, को निरंतर प्रबंधन और लाइफस्टाइल चेंजेस की आवश्यकता हो सकती है। ब्रोंकाइटिस से उबरने में कितना समय लगता है? ब्रोंकाइटिस से ठीक होने की अवधि अलग-अलग होती है। व्यक्तिगत कारक, उपचार का पालन और समग्र स्वास्थ्य ठीक होने की समयसीमा में योगदान करते हैं। वायरस के कारण होने वाली तीव्र ब्रोंकाइटिस आमतौर पर आराम और लक्षणात्मक ब्रोंकाइटिस उपचार के साथ कुछ हफ्तों के भीतर ठीक हो जाती है। लगातार उत्तेजक पदार्थों के संपर्क में आने से जुड़ी क्रोनिक ब्रोंकाइटिस को लंबे समय तक प्रबंधन की आवश्यकता हो सकती है। मुझे ब्रोंकाइटिस के बारे में अपने स्वास्थ्य सेवा प्रदाता से कब मिलना चाहिए? यदि आपको सांस लेने में कठिनाई, सीने में दर्द, या यदि लक्षण तीन सप्ताह से अधिक समय तक बने रहते हैं, तो अपने स्वास्थ्य सेवा प्रदाता से परामर्श लें। यदि आपके पास पूर्व-मौजूदा स्वास्थ्य स्थितियां हैं या गंभीर लक्षण देखते हैं, तो सटीक निदान और उचित उपचार सुनिश्चित करने के लिए त्वरित चिकित्सा ध्यान दें। ब्रोंकाइटिस और निमोनिया में क्या अंतर है? ब्रोंकाइटिस और निमोनिया दोनों ही श्वसन तंत्र को प्रभावित करते हैं, लेकिन इनका दायरा और गंभीरता अलग-अलग होती है। ब्रोंकाइटिस ब्रोन्कियल ट्यूब्स की सूजन है, जो लगातार ब्रोंकाइटिस खांसी और बलगम उत्पादन का कारण बनती है। यह आमतौर पर वायरल या बैक्टीरियल होता है। निमोनिया, एक अधिक गंभीर स्थिति है, जो फेफड़ों की एयर सैक की सूजन है और यह कई तरह के रोगजनकों के कारण हो सकती है। निमोनिया में अक्सर अधिक गंभीर लक्षण दिखाई देते हैं, जिसमें तेज बुखार, सीने में दर्द और सांस लेने में कठिनाई शामिल है। जबकि ब्रोंकाइटिस आमतौर पर स्वतंत्र रूप से ठीक हो जाता है, निमोनिया के लिए एंटीबायोटिक्स जैसे अधिक गहन चिकित्सा हस्तक्षेप की आवश्यकता हो सकती है। ब्रोंकाइटिस और ब्रोंकियोलाइटिस में क्या अंतर है? ब्रोंकाइटिस में ब्रोंकियल ट्यूब्स की सूजन होती है, जबकि ब्रोंकियोलाइटिस छोटे वायु मार्गों को प्रभावित करता है जिन्हें ब्रोंकियोल्स कहा जाता है। ब्रोंकियोलाइटिस आमतौर पर शिशुओं और छोटे बच्चों में देखा जाता है और अक्सर रेस्पिरेटरी सिंसीशियल वायरस (RSV) के कारण होता है। दोनों स्थितियां श्वसन प्रणाली को प्रभावित करती हैं लेकिन वायु मार्ग के विभिन्न क्षेत्रों को शामिल करती हैं। क्या मेन्थॉल वेपर रब ब्रोंकाइटिस के लिए अच्छा है? मेन्थॉल वेपर रब ब्रोंकाइटिस के कुछ लक्षणों से राहत प्रदान कर सकता है। यह छाती की तकलीफ को शांत कर सकता है और जब इसे शीर्ष पर लगाया जाता है तो ठंडक प्रदान करके सांस लेना आसान बनाता है। हालांकि, यह अंतर्निहित कारण का इलाज नहीं करता है और इसे अन्य अनुशंसित उपचारों के साथ इस्तेमाल किया जाना चाहिए। इसलिए, ब्रोंकाइटिस के लक्षणों को प्रबंधित करने के सबसे प्रभावी और सुरक्षित तरीकों पर सलाह के लिए किसी स्वास्थ्य सेवा पेशेवर से परामर्श लें। निष्कर्ष ब्रोंकाइटिस एक श्वसन संबंधी स्थिति है जिसके लिए ब्रोंकाइटिस के विभिन्न लक्षणों और कारणों पर सावधानीपूर्वक ध्यान देने की आवश्यकता होती है। लगातार तीव्र ब्रोंकाइटिस खांसी से लेकर क्रोनिक ब्रोंकाइटिस की दीर्घकालिक चुनौतियों तक, इन विविधताओं की व्यापक समझ अधिक प्रभावी प्रबंधन को सक्षम बनाती है। समय पर चिकित्सा हस्तक्षेप, जीवनशैली में बदलाव और निर्धारित उपचार का पालन ठीक होने में महत्वपूर्ण भूमिका निभाते हैं। इसलिए, अपने श्वसन स्वास्थ्य पर नियंत्रण रखें और अपनी श्वसन स्थिति के बारे में पूरी जानकारी प्राप्त करने के लिए आज ही मेट्रोपोलिस लैब्स के साथ ब्रोंकाइटिस ब्लड टेस्ट की योजना बनाएं!
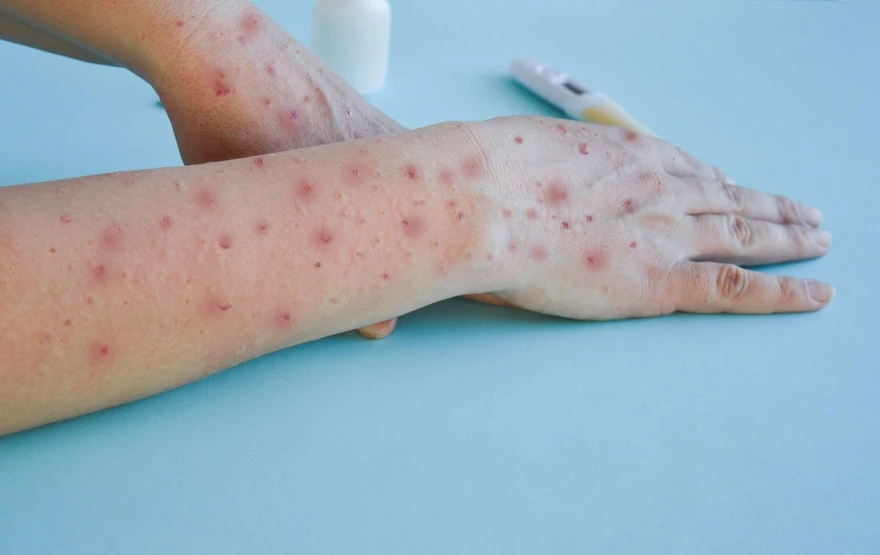
चिकनपॉक्स: इस संक्रामक बीमारी के कारण, लक्षण, और उपचार को जाने!
चिकनपॉक्स क्या है? चिकनपॉक्स जो की वेरिसेला-जोस्टर वायरस (VZV) के कारण होता है, एक खुजली वाली, फफोले जैसी दाने वाली बीमारी है जो अत्यधिक संक्रामक हो सकती है। चिकनपॉक्स का दाना आमतौर पर छाती, पीठ या चेहरे पर पहले दिखाई देता है और धीरे-धीरे शरीर के बाकी हिस्सों में फैलता है। समय के साथ ,यह फफोले फूटते हैं और रिसने लगते हैं, फिर वे पपड़ी बनते हैं और अंततः ठीक हो जाते हैं। वयस्कों में चिकनपॉक्स गंभीर हो सकता है, विशेष रूप से गर्भावस्था के दौरान और कमजोर प्रतिरक्षा प्रणाली वाले लोगों में। चिकनपॉक्स बच्चों में आम है, लेकिन यह किसी भी उम्र में हो सकता है। यह आमतौर पर 1 से 2 सप्ताह के बाद खुद ही ठीक हो जाता है। हालांकि, आपको डॉक्टर के पास जाना चाहिए। आमतौर पर लोग शुरुआती उम्र में चिकनपॉक्स से पीड़ित होते हैं, या यदि उन्होंने चिकनपॉक्स का टीका नहीं लिया है। हालांकि, शुरुआती उपाय करना और चिकनपॉक्स को पूरी तरह से रोकने के लिए टीका लेना उचित है। चिकनपॉक्स कैसे फैलता है? आप किसी भी उम्र में चिकनपॉक्स से संक्रमित हो सकते हैं। यदि आप या आपका बच्चा अभी तक चिकनपॉक्स से संक्रमित नहीं हुए हैं, तो वायरस के संपर्क में आने के 1 से 3 सप्ताह बाद तक लक्षण विकसित हो सकते हैं। चिकनपॉक्स संक्रामक है और चिकनपॉक्स के दाने दिखने से 1 दिन पहले और 5 दिन बाद तक फैल सकता है। वायरस फैलता है: किसी अन्य व्यक्ति के संपर्क में आने से जिसे चिकनपॉक्स हो। संक्रमित व्यक्ति की आंख, नाक या मुंह से निकलने वाले तरल पदार्थों के संपर्क में आने से। संक्रमित व्यक्ति के खांसने या छींकने से फैली हवा में सांस लेने से। स्मॉलपॉक्स और चिकनपॉक्स में क्या अंतर है? जबकि चिकनपॉक्स और स्मॉलपॉक्स दोनों ही त्वचा पर दाने पैदा करने वाली बीमारियां हैं, उनके लिए अलग-अलग वायरस जिम्मेदार होते हैं। स्मॉलपॉक्स अधिक गंभीर बीमारी है क्योंकि यह रोगी को बहुत बीमार कर सकता है और कभी-कभी मृत्यु का कारण भी बन सकती है। दाने अलग-अलग समय पर विकसित हो सकते हैं और और इनके रूप भी भिन्न हो सकते हैं। स्मॉलपॉक्स के फफोले सभी एक जैसे दिखते हैं, जबकि चिकनपॉक्स के दाने लहरों में आ सकते हैं, जिनमें अलग-अलग धब्बे होते हैं। इनमें से कुछ धब्बों पर पपड़ी बननी शुरू हो सकती है जबकि अन्य अभी भी छान रहे होते हैं। हालांकि, मुख्य अंतर यह है कि स्मॉलपॉक्स एक वैश्विक टीकाकरण कार्यक्रम के कारण समाप्त हो गया है। चिकनपॉक्स के संकेत और लक्षण क्या हैं? चिकनपॉक्स के लक्षण बहुत आसानी से पहचाने जा सकते हैं। आपका स्वास्थ्य सेवा प्रदाता संक्रमित व्यक्ति की त्वचा को देखकर बीमारी की पहचान करने में सक्षम होगा। सबसे अधिक बार, चिकनपॉक्स के लक्षण इस प्रकार दिखाई देते हैं: बुखार भूख में कमी थकान महसूस होना सिरदर्द 1 या 2 दिनों के लिए लगातार पेट दर्द बहुत खुजली वाली त्वचा पर छोटे फफोले जैसे दाने दूधिया पानी जैसे तरल से भरे फफोले फूटे हुए फफोलों पर पपड़ी धब्बेदार त्वचा धब्बों का हल्का होना चिकनपॉक्स का निदान कैसे किया जाता है? आपका डॉक्टर आपकी त्वचा पर मौजूद धब्बों की जांच करके चिकनपॉक्स का निदान कर सकता है। कुछ मामलों में, फफोलों के कारण को पता करने के लिए लैब परीक्षण किए जाएंगे। मैं चिकनपॉक्स से पीड़ित अपने बच्चे की मदद कैसे कर सकता हूं? चिकनपॉक्स से पीड़ित बच्चे को बहुत आराम की ज़रूरत होती है। सुनिश्चित करें कि उन्हें पर्याप्त मात्रा में तरल पदार्थ मिले और चिकनपॉक्स से निपटने के लिए खुद की देखभाल करने के लिए प्रोत्साहित करके उन्हें कम खुजली महसूस करने में मदद करने की कोशिश करें। यहां कुछ सरल तरीके दिए गए हैं जिनसे आप चिकनपॉक्स से पीड़ित बच्चे की मदद कर सकते हैं: अपने बच्चे को ठंडा बनाए रखें। दाने पर ठंडी, नम कपड़ा रखें। सुनिश्चित करें कि आपका बच्चा दाने को न खरोंचे। उनके नाखून छोटे काटें ताकि वे फफोले न फोड़ें। दानों पर एंटीहिस्टामाइन लोशन लगाएं। ये आसानी से कैमिस्ट और दवा की दुकानों पर उपलब्ध हैं। आपके डॉक्टर से परामर्श करने के बाद ही बच्चे को ओवर-द-काउंटर चिकनपॉक्स दवा दें। ठंडा स्नान या ओटमील स्नान त्वचा को आराम देने और खुजली को कम करने में मदद कर सकता है। अगर मेरे बच्चे को चिकनपॉक्स हो जाए तो क्या करें? नवजात शिशुओं के लिए चिकनपॉक्स स्वस्थ बच्चों या वयस्कों की तुलना में अधिक खतरनाक है। यही कारण है कि अगर 3 महीने तक का बच्चा इस बीमारी से ग्रसित हो जाता है तो अपने स्वास्थ्य देखभाल प्रदाता से तुरंत संपर्क करना आवश्यक है। चिकनपॉक्स से किस प्रकार की जटिलताएं हो सकती हैं? चिकनपॉक्स के साथ जटिलताएं दुर्लभ हैं लेकिन संभव हैं। इनमें शामिल हैं: स्किन, ब्लड और सॉफ्ट टिश्यू में बैक्टीरियल इन्फेक्शन निमोनिया डिहाइड्रेशन मैनिंजाइटिस ब्लड क्लॉटिंग या ठीक होने में समस्या लिवर प्रोब्लेम्स चिकनपॉक्स से जटिलताओं का शिकार कौन है? अधिकांश स्वस्थ लोगों को चिकनपॉक्स की जटिलताएं नहीं होंगी। हालांकि, चिकनपॉक्स के गंभीर मामले बहुत छोटे शिशुओं, गर्भवती महिलाओं, किशोरों, प्रत्यारोपण रोगियों और अन्य प्रतिरक्षा समस्याओं वाले लोगों के लिए खतरनाक हो सकते हैं। क्या चिकनपॉक्स घातक हो सकता है? हालांकि चिकनपॉक्स का घातक होना असामान्य है, क्योंकि अधिकांश लोग उपचार के प्रति अच्छी प्रतिक्रिया देते हैं, लेकिन इस बीमारी से मृत्यु के मामले भी सामने आए हैं। सौभाग्य से, हर साल ऐसे मामलों की संख्या में कमी आ रही है। क्या मेरा बच्चा चिकनपॉक्स से बचाव के लिए टीका लगवा सकता है? अधिकांश बाल रोग विशेषज्ञ चिकनपॉक्स के टीके की सलाह देते हैं जो इस बीमारी से बचाने में मदद करता है। चिकनपॉक्स के टीके के बारे में मुझे क्या जानना चाहिए? चिकनपॉक्स का टीका आमतौर पर दो खुराक में दिया जाता है: एक जो 12 से 15 महीने की उम्र में दी जाती है और दूसरी जब बच्चा 4 से 6 साल का होता है। यदि आप 13 या उससे अधिक उम्र के हैं और आपने टीका नहीं लगवाया है, तो दोनों खुराक कम से कम 28 दिनों के अंतराल पर लेना उचित है। इस टीकाकरण में चिकनपॉक्स को रोकने में 90% से अधिक प्रभावकारिता है। किसे चिकनपॉक्स का टीका नहीं लगवाना चाहिए? यद्यपि टीका आपको बीमारी से सुरक्षित रख सकता है, फिर भी कुछ लोग ऐसे हैं जिन्हें चिकनपॉक्स का टीका नहीं लगवाना चाहिए। इनमें वे लोग शामिल हैं जो: जिन लोगों को टीके के किसी हिस्से या सभी से एलर्जी है गर्भवती महिलाएं जिन लोगों को इम्यून सिस्टम की समस्याएं हैं जिन लोगों को ट्यूबरक्लोसिस है जो लोग ठीक महसूस नहीं कर रहे हैं (आप इसे तब ले सकते हैं जब आप बेहतर महसूस करें) जिन्होंने हाल ही में ब्लड ट्रांसफ्यूजन कराई है जिन्होंने हाल ही में कोई अन्य लाइव वैक्सीन लिया है आपका स्वास्थ्य देखभाल प्रदाता आपको यह समझने में मदद कर सकता है कि चिकनपॉक्स का टीका आपके लिए है या नहीं। क्या वयस्कों को चिकनपॉक्स हो सकता है? जब आपको पहली बार चिकनपॉक्स होता है तो आपका शरीर एंटीबॉडी नामक एक पदार्थ बनाकर बीमारी से लड़ता है। एंटीबॉडी शरीर को बेहतर बनाने में मदद करते हैं जबकि वायरस से लड़ते हैं। ये एंटीबॉडी जीवन भर आपके साथ रहते हैं और अगली बार संपर्क में आने पर तुरंत रोगाणुओं से लड़ते हैं। यही कारण है कि एक वयस्क जिसने पहले चिकनपॉक्स हुआ है उसे फिर से यह नहीं हो सकता। दाद क्या है? कुछ मामलों में, चिकनपॉक्स वायरस (वैरीसेला जोस्टर) फिर से सक्रिय हो सकता है और दाद नामक बीमारी का कारण बन सकता है। दाद से संक्रमित लोग आमतौर पर उन लोगों में चिकनपॉक्स फैलाते हैं जिन्हें अभी तक चिकनपॉक्स नहीं हुआ है। दाद आमतौर पर बुजुर्ग व्यक्तियों में होता है जिनकी प्रतिरक्षा प्रणाली कमजोर होती है। जब तक आपको चिकनपॉक्स नहीं हुआ हो, तब तक आपको दाद नहीं हो सकता। दाद का कारण बनने वाला वायरस हर्पीस जोस्टर के नाम से जाना जाता है। इसका जेनिटल हर्पीस से कोई संबंध नहीं है और आमतौर पर शरीर के किसी विशिष्ट स्थान के चारों ओर एक बैंड बनाकर चिकनपॉक्स के कारण होने वाले दाने जैसा दिखता है। दाद एक दर्दनाक बीमारी है जो आमतौर पर ठीक होने में एक या दो सप्ताह का समय लेती है। चिकनपॉक्स के तीन चरण क्या हैं? चिकनपॉक्स के चरणों को इस आधार पर विभाजित किया जाता है कि दाने कैसे दिखते हैं: चरण 1: लाल और उभरे हुए दाने चरण 2: तरल से भरे फफोले वाले दाने चरण 3: फफोले फट जाते हैं और पपड़ी बन जाती है चिकनपॉक्स आमतौर पर कहाँ शुरू होता है? शुरुआत में, आपके चेहरे, छाती और पीठ के आसपास चिकनपॉक्स होने लगता है। यहां से यह आपके शरीर के बाकी हिस्सों में फैल सकता है। क्या मुझे दो बार चिकनपॉक्स हो सकता है? जबकि यह निश्चित रूप से संभव है, दो बार चिकनपॉक्स होना दुर्लभ है। चिकनपॉक्स से उबरने में कितने दिन लगते हैं? चिकनपॉक्स से ठीक होने के लिए आपको आमतौर पर उपचार की ज़रूरत नहीं होती। 10 से 14 दिनों के बाद आप बेहतर महसूस करने लगेंगे। निष्कर्ष जिन लोगों को चिकनपॉक्स का टीका लग चुका है या जिन्हें पहले से ही यह बीमारी हो चुकी है वे संभावित रूप से प्रतिरक्षित हैं और उन्हें इस बीमारी के संक्रमण के बारे में चिंता नहीं करनी चाहिए। यदि आपको चिकनपॉक्स नहीं हुआ है, तो आप टीका लगवाने के बारे में अपने डॉक्टर से बात कर सकते हैं। अगर आपको चिकनपॉक्स के शुरुआती लक्षण दिखाई देते हैं, तो निदान के लिए तुरंत अपने डॉक्टर से मिलें। नियमित रूप से पूरे शरीर की जांच और डायग्नोस्टिक टेस्ट करवाएं, जैसे कि मेट्रोपोलिस लैब्स में उपलब्ध टेस्ट और चेकअप। यहाँ दी जाने वाली सेवाओं और टेस्ट के बारे में अधिक जानने के लिए वेबसाइट पर जाएँ।
मेनोपॉज क्या है? प्रकार, कारण, तथा लक्षण
मेनोपॉज क्या है? मेनोपॉज एक प्राकृतिक जैविक प्रक्रिया है जो एक महिला के मासिक धर्म चक्र के अंत को दर्शाती है। चिकित्सकीय रूप से, इसका निदान तब किया जाता है जब लगातार 12 महीनों तक मासिक धर्म नहीं होता है और आमतौर पर यह 40s के अंत या 50s की शुरुआत में होता है। मेनोपॉज उम्र बढ़ने का एक प्राकृतिक तत्व होने के बावजूद, यह शारीरिक और भावनात्मक परिवर्तन ला सकता है जो रोजमर्रा की जिंदगी को बाधित कर सकता है। मेनोपॉज के तीन चरण क्या हैं? मेनोपॉज एक प्राकृतिक जैविक प्रक्रिया है जो तीन चरणों में होती है: प्री-रजोनिवृत्ति, रजोनिवृत्ति, और पोस्ट-रजोनिवृत्ति। प्री-मेनोपॉज रजोनिवृत्ति से पहले का परिवर्तनकाल है। यह चरण अक्सर 40s में शुरू होता है, लेकिन पहले भी शुरू हो सकता है। इस चरण के दौरान, एस्ट्रोजन के स्तर में उतार-चढ़ाव होता है, जिससे अनियमित मासिक धर्म चक्र, हॉट फ्लैश, रात में पसीना आना और मूड स्विंग होता है। यह चरण कुछ महीनों से लेकर कुछ वर्षों तक चल सकता है। मेनोपॉज तब होती है जब एक महिला को 12 महीनों तक मासिक धर्म नहीं हुआ हो,आमतौर पर 51 वर्ष की आयु के आसपास। इस समय के दौरान, अंडाशय एस्ट्रोजन और प्रोजेस्टेरोन का उत्पादन कम कर देते हैं, जिससे मासिक धर्म और प्रजनन क्षमता समाप्त हो जाती है। आम रजोनिवृत्ति के लक्षणों में हॉट फ्लैश और योनि का सूखापन शामिल है। मेनोपॉज के बाद पोस्ट-मेनोपॉज शुरू होती है और महिला के जीवन के बाकी समय तक रहता है। हार्मोन का स्तर कम रहता है, और मेनोपॉज के लक्षण धीरे-धीरे कम हो सकते हैं। हालांकि, कम हार्मोन स्तर से स्वास्थ्य संबंधी समस्याओं जैसे कि कमजोर हड्डियां (ऑस्टियोपोरोसिस) और हृदय रोग का जोखिम बढ़ जाता है। इस अवस्था में नियमित चिकित्सा जाँच और स्वस्थ जीवनशैली महत्वपूर्ण है। मेनोपॉज की सामान्य उम्र क्या है? मेनोपॉज की औसत आयु लगभग 51 वर्ष है, लेकिन यह हर व्यक्ति में काफी भिन्न होती है। प्रारंभिक मेनोपॉज 30s के अंत या 40s की शुरुआत में हो सकती है, जबकि देर से मेनोपॉज 50s के मध्य तक शुरू नहीं हो सकती है। मेनोपॉज के लक्षण क्या हैं? रजोनिवृत्ति के लक्षण व्यापक रूप से भिन्न होते हैं, लेकिन आम तौर पर इसमें हॉट फ्लैश, रात को पसीना आना और अनियमित मासिक चक्र शामिल हैं। इन लक्षणों के साथ, महिलाओं को मूड स्विंग, चिड़चिड़ापन और नींद में खलल का अनुभव हो सकता है। मेनोपॉज के दौरान होने वाले सामान्य शारीरिक परिवर्तनों में वजन बढ़ना, बालों का पतला होना और त्वचा का रूखा होना शामिल है। एस्ट्रोजन के स्तर में कमी के कारण योनि में सूखापन और सेक्स के दौरान असुविधा हो सकती है। मेनोपॉज के अन्य लक्षणों में कामेच्छा में कमी, ध्यान केंद्रित करने में कठिनाई और याददाश्त में कमी शामिल है। जोड़ों में दर्द और सिरदर्द भी हो सकता है। इन लक्षणों की तीव्रता और अवधि प्रत्येक महिला के लिए अलग होती है, कुछ को हल्की असुविधा होती है, जबकि अन्य को अधिक गंभीर चुनौतियों का सामना करना पड़ता है। इन लक्षणों का प्रबंधन अक्सर जीवनशैली में बदलाव और चिकित्सा उपचारों के माध्यम से किया जाता है। मेनोपॉज लक्षण कितने समय तक रहते हैं? अधिकांश महिलाएं लगभग चार से पांच साल तक लक्षणों का अनुभव करती हैं, लेकिन कुछ के लिए यह अवधि अधिक लंबी हो सकती है। कुछ महिलाओं को रजोनिवृत्ति शुरू होने से पहले दस साल तक लक्षण हो सकते हैं। मेनोपॉज क्यों होता है? आइए मेनोपॉज के कारणों पर गहराई से समझें। जैसे-जैसे महिलाओं की उम्र बढ़ती है, उनके अंडाशय एस्ट्रोजन और प्रोजेस्टेरोन (मासिक धर्म को नियंत्रित करने वाले हार्मोन) का उत्पादन बंद कर देते हैं, जिससे प्रजनन क्षमता कम हो जाती है। आखिरकार, औसतन 50s की शुरुआत में, आपके अंडाशय अंडे देना बंद कर देते हैं, जो रजोनिवृत्ति की शुरुआत को दर्शाता है। मेनोपॉज अंडाशय को सर्जिकल प्रक्रिया द्वारा हटाने (ओओफोरेक्टॉमी), गर्भाशय को हटाने (अंडाशय को हटाए बिना), कैंसर के इलाज के लिए कीमोथेरेपी या रेडिएशन थेरेपी, और प्राइमरी ओवेरियन इन्सुफिसिएन्सी के कारण भी हो सकती है। मेनोपॉज के दौरान कौन से हार्मोनल परिवर्तन होते हैं? प्री-मेनोपॉज और मेनोपॉज के दौरान, एस्ट्रोजन और प्रोजेस्टेरोन के स्तर में उतार-चढ़ाव होता है, जिससे विभिन्न लक्षण होते हैं। मेनोपॉज के आसपास, ये हार्मोन स्तर तेजी से घटते हैं जिससे मासिक चक्र का बंद होना होता है। मुझे कैसे पता चलेगा कि मैं मेनोपॉज में हूँ? यदि आप अपने 40s के अंत या 50s की शुरुआत में कोई मेनोपॉजल लक्षण जैसे अनियमित मासिक चक्र या हॉट फ्लैश अनुभव कर रही हैं, तो आप प्री-मेनोपॉज में प्रवेश कर सकती हैं। हालांकि, यदि आपको 12 महीनों से मासिक धर्म नहीं हुआ है, तो आप मेनोपॉज में प्रवेश कर सकती हैं। मेनोपॉज का निदान कैसे होता है? मेनोपॉज का निदान मुख्य रूप से आपके लक्षणों और मासिक चक्र के इतिहास के आधार पर होता है। आपका डॉक्टर फॉलिकल-स्टिमुलेटिंग हार्मोन (FSH) और एस्ट्राडियोल (एक प्रकार का एस्ट्रोजन) के स्तर की जांच के लिए ब्लड टेस्ट भी कर सकता है, जो अतिरिक्त पुष्टि प्रदान कर सकता है। क्या मेनोपॉज का इलाज हो सकता है? हालांकि मेनोपॉज कोई रोग नहीं है जिसे उपचार की आवश्यकता हो, लेकिन मेनोपॉज के लिए उपचार के विकल्प लक्षणों को प्रबंधित या कम कर सकते हैं। इनमें जीवनशैली में बदलाव जैसे कि आहार में बदलाव, नियमित व्यायाम और धूम्रपान छोड़ना; हार्मोनल थेरेपी; हॉट फ्लैश के इलाज के लिए ओवर-द-काउंटर या प्रिस्क्रिप्शन दवाएं; और योनि के सूखेपन के लिए सामयिक उपचार शामिल हैं। क्या मैं मेनोपॉज के दौरान गर्भवती हो सकती हूँ? यह एक आम गलतफहमी है कि प्री-मेनोपॉज के दौरान गर्भधारण संभव नहीं है। जब तक आपके मासिक चक्र 12 महीनों तक नहीं रुकते, तब तक गर्भधारण की संभावना होती है। यदि आप गर्भधारण से बचना चाहती हैं, तो मेनोपॉज स्थिति की पुष्टि होने तक गर्भनिरोधक का उपयोग जारी रखें। मेनोपॉज से जुड़े दीर्घकालिक स्वास्थ्य जोखिम क्या हैं? मेनोपॉज के बाद की महिलाओं में एस्ट्रोजन के स्तर में कमी के कारण कई स्वास्थ्य समस्याओं का जोखिम बढ़ जाता है। इनमें हृदय रोग, ऑस्टियोपोरोसिस, मूत्र असंयम, यौन क्रियाशीलता में कठिनाई, और वजन बढ़ना शामिल हैं। अक्सर पूछे जाने वाले प्रश्न क्या मेनोपॉज वजन बढ़ाने का कारण बनता है? हाँ, कई महिलाओं में मेनोपॉज के दौरान वजन बढता हैं। यह हार्मोनल परिवर्तन, उम्र से संबंधित मांसपेशी हानि, और जीवनशैली की आदतों के संयोजन के कारण हो सकता है। क्या मेनोपॉज आपके दांतों या मुंह को प्रभावित करती है? हाँ, मेनोपॉजल लक्षणों में मौखिक असुविधा शामिल हो सकती है, जैसे मुंह सूखना, मुंह में जलन या स्वाद में बदलाव शामिल हो सकते हैं। अच्छी मौखिक स्वच्छता बनाए रखना और निवारक देखभाल के लिए नियमित रूप से दंत चिकित्सक से परामर्श करना महत्वपूर्ण है। क्या मेनोपॉज आपकी आंखों को प्रभावित करती है? हार्मोनल उतार-चढ़ाव के कारण, कुछ महिलाओं को मेनोपॉज के दौरान दृष्टि में परिवर्तन और ड्राई आई सिंड्रोम का अनुभव होता है। नियमित नेत्र परीक्षण इन स्थितियों को जल्दी पहचानने और उनका इलाज करने में मदद कर सकते हैं क्या मेनोपॉज चेहरे के बालों की वृद्धि का कारण बन सकती है? हां, कुछ महिलाओं को मेनोपॉज के दौरान एस्ट्रोजन में कमी और टेस्टोस्टेरोन में वृद्धि के कारण चेहरे पर बाल बढ़ने का अनुभव हो सकता है। यदि यह आपको परेशान करता है, तो प्रभावी उपचार विकल्पों के लिए अपने स्वास्थ्य सेवा प्रदाता से परामर्श करें। क्या मेनोपॉज डिप्रेशन का कारण बन सकती है? मेनोपॉज के दौरान कई महिलाओं को मूड स्विंग और डिप्रेशन का अनुभव होता है, जो संभवतः हार्मोनल उतार-चढ़ाव के कारण होता है। यदि आप लगातार उदास या उदास महसूस करते हैं, तो पेशेवर मदद लेना महत्वपूर्ण है। क्या मैं मेनोपॉज के बाद संभोग सुख प्राप्त कर सकती हूँ? हाँ, लेकिन मेनोपॉजल चेंजेस जैसे योनि का सूखापन और कामेच्छा में कमी यौन क्रियाशीलता को प्रभावित कर सकते हैं। हालांकि, ये उपचार योग्य हैं और अपनी चिंताओं के बारे में अपने डॉक्टर से बात करने से निश्चित रूप से मदद मिल सकती है। निष्कर्ष सही जानकारी और सहायता के बिना मेनोपॉज से गुजरना डरावना हो सकता है। लेकिन अपने शरीर में इन परिवर्तनों को समझना, लक्षणों को पहचानना, कारणों को जानना, समय पर निदान प्राप्त करना और विभिन्न उपचारों की खोज करना सशक्त बना सकता है। स्व-देखभाल को प्राथमिकता दें, सक्रिय रहें, संतुलित आहार लें और अपने स्वास्थ्य संबंधी चिंताओं के बारे में अपने डॉक्टर से बात करने में संकोच न करें। मेट्रोपोलिस हेल्थकेयर जैसी पेशेवर डायग्नोस्टिक सेवा आपके घर के आराम में ही विश्वसनीय पैथोलॉजी परीक्षण और स्वास्थ्य जांच सेवाएं प्रदान करती है। उनके योग्य तकनीशियन घर पर ही रक्त के नमूने एकत्र करेंगे जिससे प्रक्रिया परेशानी मुक्त हो जाएगी। सटीक परीक्षण परिणाम ईमेल और उनके उपयोगकर्ता के अनुकूल TrueHealth ऐप के माध्यम से प्रदान किए जाते हैं, जिससे स्वास्थ्य प्रबंधन पहले से कहीं अधिक आसान हो जाता है।
बवासीर (पाइल्स): लक्षण, कारण, जटिलताएं और इलाज
निचले मलाशय क्षेत्र और गुदा में सूजन वाली नसें जो वैरिकोज वेन्स की तरह दिखती हैं, उन्हें बवासीर कहा जाता है। इन्हें अक्सर पाइल्स के रूप में जाना जाता है। बवासीर दो प्रकार की होती है: आंतरिक बवासीर और बाहरी बवासीर। बाहरी बवासीर वे हैं जो गुदा के पास त्वचा के नीचे विकसित होती हैं और आंतरिक बवासीर वे हैं जो मलाशय के अंदर विकसित होती हैं। लगभग हर चार वयस्कों में से तीन को किसी न किसी समय बवासीर हो जाती है। बवासीर के कई कारण हो सकते हैं, हालाँकि अक्सर कारण अज्ञात होते हैं। सौभाग्य से, बवासीर के उपचार उपलब्ध हैं। घरेलू उपचार और जीवनशैली में बदलाव से बहुत फर्क पड़ सकता है। बवासीर के लक्षण बवासीर के प्रकार लक्षण और संकेत तय करते हैं। बाहरी बवासीर ये आपके गुदा के पास की त्वचा के नीचे पाए जाते हैं। लक्षणों में शामिल हैं: गुदा क्षेत्र में खुजली या जलन। असुविधा या दर्द। गुदा में सूजन। रक्तस्राव। आंतरिक बवासीर आंतरिक बवासीर मलाशय के भीतर होते हैं। ये शायद ही कभी दर्द का कारण बनते हैं और इन्हें अक्सर देखना या महसूस करना कठिन होता है। हालांकि, अधिक दबाव डालना या पेशाब करते समय असुविधा हो सकती है। लक्षणों में शामिल हैं: पाइल्स होने पर दर्द रहित रक्तस्राव। मल में छोटे मात्रा में लाल, चमकदार रक्त। एक प्रोलैप्स्ड या प्रोजेक्टिंग बवासीर जो गुदा छिद्र के माध्यम से धक्का देने पर दर्दनाक और जलन पैदा करता है। थ्रोम्बोसिस वाले बवासीर बाहरी बवासीर जिसमें रक्त इकट्ठा हो गया हो और थक्का (थ्रोम्बस) बन गया हो, वह निम्न कारण हो सकता है: अत्यधिक दर्द। सूजन या जलन। गुदा के पास एक सख्त उभार। बवासीर के कारण और जोखिम कारक दबाव के कारण आपके गुदा की नसें सूज सकती हैं। निचले मलाशय क्षेत्र में अत्यधिक दबाव के कारण बवासीर बन सकता है अगर आप: मल त्याग करते समय जोर लगाते हैं। लंबे समय तक बाथरूम में बैठे रहते हैं। बार-बार कब्ज या दस्त से पीड़ित रहते हैं। अत्यधिक वजन बढ़ना। गर्भवती होने के दौरान गुदा संबंध बनाना। फाइबर में कम आहार लेना। लगातार भारी वजन उठाना। उम्र बढ़ने के साथ, बवासीर होने की संभावना अधिक होती है। ऐसा इसलिए होता है क्योंकि मलाशय और गुदा नसों के आस-पास के ऊतक कमजोर और खिंच सकते हैं। यह गर्भावस्था के दौरान भी हो सकता है क्योंकि शिशु का वजन गुदा क्षेत्र पर दबाव डालता है। बवासीर की जटिलताएं बवासीर कुछ असामान्य जटिलताओं का कारण बन सकता है जैसे: एनीमिया: शायद ही कभी, बवासीर एनीमिया का कारण बन सकता है, जो एक ऐसी स्थिति है जिसमें आपके शरीर में कोशिकाओं तक ऑक्सीजन ले जाने के लिए पर्याप्त स्वस्थ लाल रक्त कोशिकाओं (RBCs) की कमी होती है। स्ट्रैंगुलेटेड बवासीर (गला हुआ बवासीर): एक आंतरिक बवासीर "स्ट्रैंगुलेटेड" हो सकता है, जो बहुत दर्दनाक हो सकता है अगर इसकी रक्त आपूर्ति काट दी जाती है। रक्त का थक्का बनना: कभी-कभी थ्रोम्बोस्ड बवासीर में थक्का बन सकता है। हालांकि यह हानिकारक नहीं है, लेकिन यह बहुत असुविधाजनक हो सकता है और इसका इलाज डॉक्टर द्वारा किया जाना चाहिए। बवासीर के लिए निवारक उपाय अपने मल को नरम रखें ताकि वह आसानी से पास हो सके क्योंकि यह बवासीर से बचने का सबसे अच्छा तरीका है। बवासीर को रोकने और उनके लक्षणों को कम करने के लिए इन सुझावों का पालन करें: फाइबर युक्त खाद्य पदार्थ खाएं: हरी सब्जियाँ, साबुत अनाज और फल अधिक खाएं। यह मल को नरम करने में मदद करता है, जिससे बवासीर होने की संभावना कम हो जाती है। गैस की समस्या से बचने के लिए धीरे-धीरे आहार में अतिरिक्त फाइबर शामिल करें। खूब पानी पिएं: मल को नरम रखने के लिए हर दिन कम से कम छह गिलास पानी और अन्य पेय पदार्थ पिएं। शराब का सेवन न करें। अपने आहार में फाइबर युक्त खाद्य पदार्थ शामिल करें: अधिकांश लोग प्रतिदिन 20 से 30 ग्राम फाइबर का सेवन नहीं करते हैं। अध्ययनों से पता चलता है कि मिथाइलसेल्युलोज (citrucel) और साइलियम (Metamucil) जैसे फाइबर सप्लीमेंट बवासीर में होने वाले दर्द और रक्तस्राव को कम करने में मदद करते हैं। तनाव से बचें: जब आप अपनी सांस रोकते हैं और मल त्याग करने के लिए जोर लगाते हैं तो मलाशय के निचले हिस्से की नसें तनावग्रस्त हो जाती हैं। इच्छा का विरोध न करें: जैसे ही आपको आवश्यकता महसूस हो, तुरंत बाथरूम जाएं। अगर आप इच्छा का विरोध करते हैं और फिर बाद में जाते हैं, तो आपके लिए मल त्याग करना मुश्किल हो सकता है। व्यायाम करें: सक्रिय रहने से कब्ज से बचा जा सकता है और लंबे समय तक बैठने या खड़े रहने से नसों पर पड़ने वाले दबाव को कम किया जा सकता है। व्यायाम आपको अतिरिक्त वजन को कम करने में भी मदद कर सकता है जो आपके बवासीर का एक कारक हो सकता है। बैठने का समय सीमित करें: लंबे समय तक बैठना, खासकर बाथरूम का उपयोग करते समय, गुदा की नसों पर अधिक दबाव डालता है और इससे बचना चाहिए। बवासीर का निदान आपका डॉक्टर अक्सर शारीरिक जांच के बाद बवासीर का निदान कर सकता है। डॉक्टर के सवाल इस पर केंद्रित हो सकते हैं: क्या किसी रिश्तेदार को बवासीर है? क्या आपके मल में खून या बलगम है? क्या आपने हाल ही में वजन कम किया है? क्या आपके मल त्यागने के तरीके में कोई बदलाव आया है? मल का रंग कैसा है? बवासीर का निदान करने के लिए, डॉक्टर प्रोक्टोस्कोप या DRE (डिजिटल रेक्टल एग्जामिनेशन) का भी उपयोग कर सकते हैं, जिसमें एक ट्यूब के अंदर एक लैंप होता है। इससे डॉक्टर को गुदा नलिका को करीब से देखने की सुविधा मिलती है। परीक्षण के लिए मलाशय के अंदर से एक छोटा ऊतक का नमूना निकाला जाता है। बवासीर के लिए उपचार आमतौर पर, बवासीर बिना किसी उपचार के स्वयं ही ठीक हो जाते हैं। हालांकि, दर्द को कम करने के लिए विकल्प उपलब्ध हैं। जीवनशैली में बदलाव: बवासीर को नियंत्रित करने और ठीक करने के लिए, डॉक्टर सबसे पहले आपको जीवनशैली में बदलाव करने का सुझाव देंगे। इसके अलावा, डॉक्टर बवासीर से पीड़ित व्यक्ति को अधिक पानी पीने की सलाह दे सकते हैं। बवासीर से बचने के लिए, डॉक्टर व्यायाम करने और पेशाब करते समय जोर न लगाने की भी सलाह देते हैं। दवाएं: बवासीर से पीड़ित व्यक्ति के लिए, कई दवाएं लक्षणों को प्रबंधित करने में मदद कर सकती हैं: एस्पिरिन और इबुप्रोफेन जैसी दर्द निवारक दवाएं असुविधा को कम कर सकती हैं। मल त्याग में मदद के लिए मल सॉफ्टनर और जुलाब भी लिया जा सकता है कॉर्टिकोस्टेरॉइड जैसे मलहम असुविधा, खुजली और सूजन को कम कर सकते हैं। सर्जिकल विकल्प: यदि किसी व्यक्ति को बवासीर के कारण आंतरिक रक्तस्राव हो रहा है या बवासीर गंभीर रूप से प्रोलैप्स्ड है, तो सर्जरी एक अन्य विकल्प है। विकल्पों में शामिल हैं: बैंडिंग: डॉक्टर पाइल्स की जड़ के चारों ओर एक इलास्टिक बैंड लगाते हैं ताकि पाइल्स को रक्त की आपूर्ति बंद हो जाए। स्क्लेरोथेरेपी: बवासीर में एक दवा इंजेक्ट की जाती है ताकि वह सिकुड़ जाए और अंततः सूख जाए। इन्फ्रारेड कोगुलेशन तकनीक: एक सर्जन इन्फ्रारेड लाइट सोर्स का उपयोग करके बवासीर के ऊतक को जला भी सकता है। हेमरॉयडेक्टमी: इस ऑपरेशन में, डॉक्टर सभी रक्तस्रावी (हेमोर्रजिक) ऊतक को हटा देगा। निष्कर्ष यदि आपको पेशाब करते समय खून आता है या यदि आपकी बवासीर या पाइल्स एक सप्ताह तक निवारक उपचार के बाद भी ठीक नहीं होती है, तो अपने डॉक्टर से परामर्श करें।
 Home Visit
Home Visit Upload
Upload


















 WhatsApp
WhatsApp